Doença de Parkinson
A doença ou mal de Parkinson é uma doença que atinge o SNC e está associada à destruição de neurônios produtores de dopamina. Sua causa ainda é incerta, sendo mais prevalente na população idosa acima dos 65 anos.
Os sintomas caracterizam-se por desordens neuromusculares (tremores, rigidez, flacidez muscular) e outras desordens não motoras (distúrbios do sono, depressão, ansiedade).
O diagnóstico baseia-se na história clínica do paciente e o tratamento padrão adotado é a levodopa, um precursor da dopamina.
Definição
O mal de Parkinson ou doença de Parkinson foi inicialmente descoberta pelo médico inglês James Parkinson em 1817. Caracteriza-se por ser uma doença neurodegenerativa (atinge o sistema nervoso central), progressiva, crônica que, em geral, acomete pessoas acima dos 50 anos de idade.
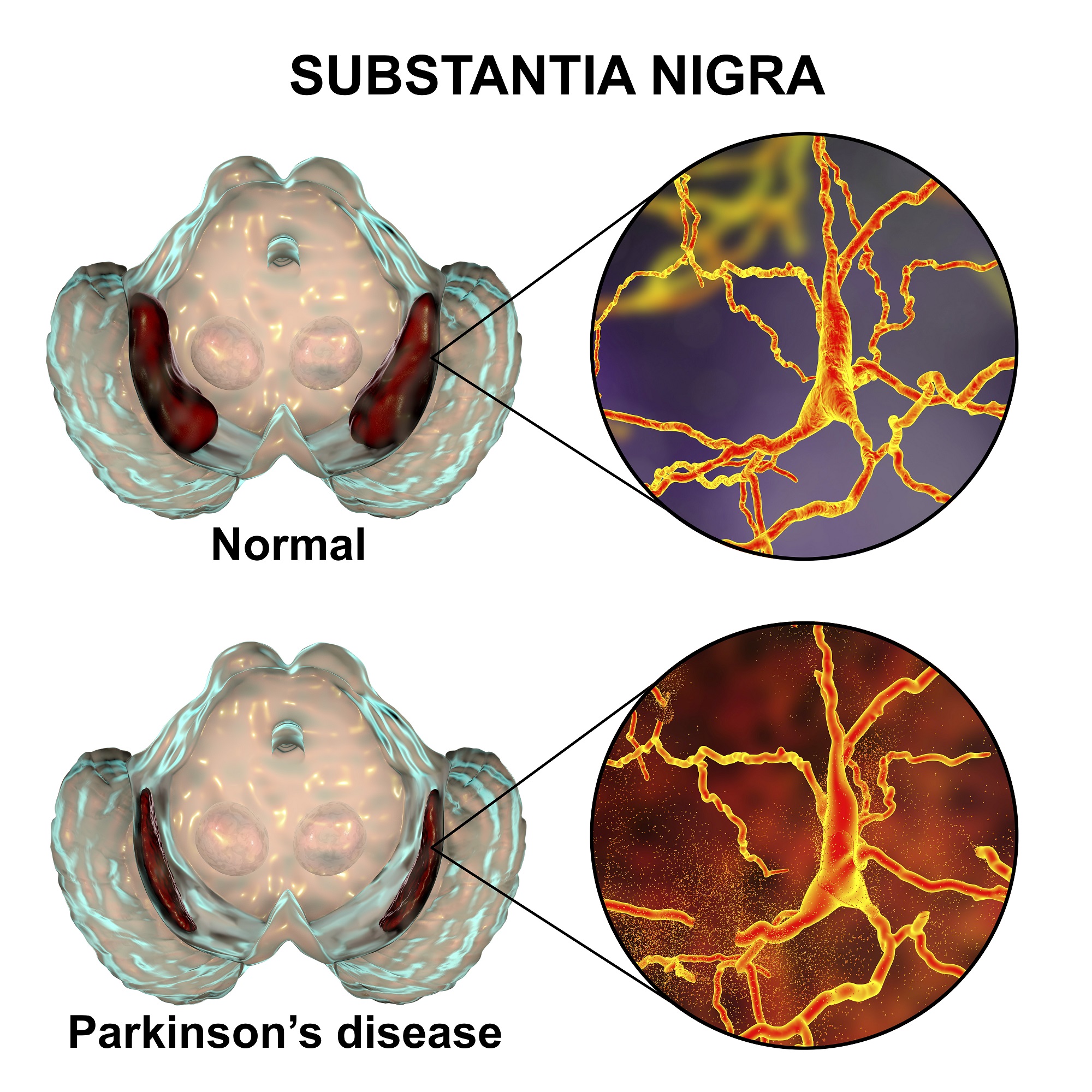
Sua causa ainda é não é conhecida (doença idiopática), e seu desenvolvimento está associado a uma perda dos neurônios (células nervosas que transmitem informações no sistema nervoso) que produzem um neurotransmissor chamado de dopamina. Essa perda ocorre principalmente numa região do cérebro denominada “substância negra”. A produção deficiente de outros neurotransmissores, como a serotonina, noradrenalina e acetilcolina também estão associadas ao início da doença.
Epidemiologia
Dados dos EUA mostram que a doença tem prevalência de cerca de 160 pessoas a cada 100.000 habitantes.
No Brasil, estima-se que a doença atinja 250 mil pacientes.
Segundo a Organização Mundial da Saúde, 1% da população acima dos 65 anos possui essa doença, sendo que a prevalência é de 150 a 200 casos a cada 100.000 habitantes.
De acordo com a ONU, existem cerca de 4 milhões de pessoas no mundo com a doença de Parkinson. Com o aumento da expectativa de vida e o envelhecimento da população, estima-se que esse número dobre até 2040.
Causas
A doença ou mal de Parkinson não é transmissível. Sua causa ainda não é totalmente conhecida e muitos pacientes que possuem essa doença são descritos como possuindo doença de Parkinson idiopática. Algumas hipóteses são atribuídas como possíveis causadoras da doença de Parkinson, como causas genéticas, contato com toxinas que atingem o sistema nervoso central (como pesticidas, que geram espécies reativas de oxigênio) ou traumas na cabeça.
Sabe-se que os neurônios que produzem a dopamina nos gânglios da base (substancia nigra) são destruídos ou morrem1. Com cerca de 60% dos neurônios destruídos no cérebro (substancia nigra), o cérebro não é mais capaz de se comunicar adequadamente com os músculos do corpo.
Grupos de risco
A doença de Parkinson atinge, sobretudo, a população idosa acima dos 65 anos de idade. Não há diferença de incidência e prevalência com relação ao sexo ou sócio-econômica. Estima-se que a prevalência na população caucasiana seja de 120-180 casos a cada 100.000 habitantes.
Na comunidade Parsi em Mumbai, na Índia, essa taxa é aproximadamente o dobro. Entretanto, a etnia não constitui grupo de risco para a Doença de Parkinson, uma vez que essa condição é tida como idiopática.
– As pessoas que sofrem de melanoma, uma forma grave de câncer de pele. De acordo com um estudo publicado em maio de 2017 pela Mayo Clinic (Estados Unidos) na revista científica Mayo Clinic Proceedings, pessoas com melanoma têm 4 vezes mais risco de serem afetadas pela doença de Parkinson. O inverso também é verdadeiro, significa que uma pessoa que tem Parkinson é estatisticamente 4 vezes mais propensa a desenvolver melanoma. Por enquanto, os cientistas falam de uma associação e não de causa e efeito.
A levodopa (L-Dopa), um medicamento amplamente utilizado na doença de Parkinson, pode estar na origem do aumento do risco de melanoma, mas os estudos possuem resultados contraditórios e ainda não são conclusivos. A genética também pode desempenhar um papel fundamental.
Sintomas
A doença de Parkinson afeta os movimentos, provocando desordens motoras. Além disso, há outros sintomas não-motores associados que incluem disfunções autonômicas, problemas neurocomportamentais e cognitivos, dificuldades sensoriais, problemas no sono, dentre outros.
Disfunções motoras
Os sintomas motores mais comuns são tremor, rigidez, bradicinesia (lentidão anormal dos movimentos voluntários) e instabilidade postural. Outros sintomas incluem dificuldades no andar, mudança na escrita, gagueira, distonia (congelamento dos movimentos durante uma ação), fadiga, salivação, acatisia (inquietação), hipomimia (diminuição da expressão facial), dentre outros.
Distúrbios não-motores
Os sintomas não-motores geralmente são negligenciados no diagnóstico e tratamento da doença de Parkinson. Estes incluem disfunções cognitivas, distúrbios emocionais, depressão, ansiedade, distúrbios olfatórios, dificuldades no sono, apatia, dentre outros. A incidência de demência em pacientes com Doença de Parkinson é cerca de 6 vezes maior que na população geral, e sua prevalência varia de 10-50%. Sintomas de disfunção autonômica incluem disfunção urinária, dermatite seborréica, salivação excessiva, funções sexuais alteradas e hipotensão ortostática. Sintomas gastrintestinais incluem: constipação e redução da motilidade gástrica. Outros sintomas que os pacientes com doença de Parkinson podem apresentar sã diminuição da taxa de piscar os olhos, irritação da superfície ocular, alteração do filme lacrimal, alucinações visuais, perda da percepção visuoespacial, etc.
Sintomas precoces
Antes que os sintomas típicos da doença de Parkinson, como tremores ou rigidez apareçam, os primeiros sintomas podem se desenvolver (dezenas de) anos antes, de acordo com a Mayo Clinic, tais como:
– Constipação
– Perda do olfato ou alteração do olfato (este sintoma pode aparecer mais de 40 anos antes do início dos sintomas físicos e clássicos do Parkinson)
– Anemia
– Problemas do sono
– Ansiedade
– Perda subjetiva de memória
– Distúrbios visuais
– Depressão
Diagnóstico
O diagnóstico inicial da doença de Parkinson não é fácil, e muitas vezes o paciente deve ser observado por um longo período por um médico, preferencialmente um neurologista. O médico irá decidir se a doença é de causa desconhecida ou se é secundária a outras causas, como uso de medicamentos que causam o chamado “parkinsonismo farmacológico” (fenotiazinas, lítio, haloperidol, flunarizina, cinarizina, etc).
Em 2021, não havia nenhum biomarcador para identificar claramente a doença de Parkinson no sangue, por exemplo2.
O diagnóstico, portanto, se baseia na anamnese do paciente (entrevista que o médico realiza com o paciente) juntamente com exames neurológicos. Esses testes visam a identificação de assimetria no inicio dos sintomas, presença de tremor em repouso, rigidez muscular, etc. O exame PET Scan (tomografia por emissão de pósitrons com fluorodopa) revela como está a função dos neurônios produtores de dopamina do cérebro. O exame SPECT (tomografia computadorizada com emissão de fóton único) também é útil nessa identificação das funções dopaminérgicas do cérebro. É importante ressaltar que esses exames revelam a atividade de neurônios produtores de dopamina no cérebro, não sendo conclusivos sobre o diagnóstico da doença de Parkinson. Dessa forma, não há exames de imagem ou exames de sangue que diagnostiquem a doença de Parkinson. O método empregado pelos médicos baseia-se, portanto, nas evidências clínicas apresentadas pelos pacientes. É importante que o médico faça também o diagnóstico diferencial, para não confundir a doença de Parkinson com outra condição (como tremor essencial ou familiar, parkinsonismo farmacológico, infecções do Sistema Nervoso Central, traumatismo craniano, hidrocefalia de pressão normal, etc).
Complicações
A doença de Parkinson resulta numa deterioração dos movimentos voluntários do paciente. Pode apresentar complicações cognitivas e psicológicas, como distúrbios no sono, depressão, ansiedade, distúrbios emocionais, etc. Além disso, o uso de medicamentos para tratar a doença de Parkinson (como a levodopa), pode ocasionar flutuações motoras e discinesias, além de outros eventos adversos, com perda do benefício terapêutico. A disfunção orofaríngea também é uma complicação associada à doença e pode conduzir à redução da deglutição, aspiração, pneumonia e, eventualmente, morte. Outras complicações associadas incluem disfunção e infecção urinária, alterações respiratórias, ruptura da pele e lesões devido a quedas.
Conforme mencionado acima na seção Grupos de risco, um estudo de 2017 realizado pela Mayo Clinic (ver referências na seção Grupos de risco) mostrou que as pessoas com doença de Parkinson tinham 4 vezes mais risco de desenvolver câncer de pele.
Tratamentos
Os tratamentos disponíveis para a doença de Parkinson têm por objetivo o controle dos sintomas, uma vez que nenhum tratamento farmacológico ou cirúrgico impede a progressão da doença. Os medicamentos para a doença de Parkinson, como a levodopa, funcionam bem 3. De acordo com um estudo da Mayo Clinic, pessoas que sofrem de Parkinson têm quase a mesma expectativa de vida que aqueles sem a doença, vivendo em média cerca de um ano a menos. No entanto, não há cura (cure em inglês) para a doença de Parkinson. A doença evolui de forma lenta e a demência pode aparecer após longos anos.
Levodopa
A levodopa é o tratamento padrão para os pacientes com a doença. Ele aumenta os níveis de dopamina no corpo estriado do cérebro. A levodopa é hoje o principal medicamento para o tratamento da doença de Parkinson idiopática (sem o conhecimento exato da causa) 4.
Neuroprotetores
O uso de neuroprotetores retarda a degeneração neuronal e tornam a progressão da doença mais lenta. A selegilina (Zelapar® nos EUA) é um medicamento utilizado para essa finalidade. A rasagilina e a safinamida são duas outras drogas pertencentes aos inibidores da MAO-B.
Inibidores da monoamino oxidase (IMAO)
Outra opção de tratamento são os inibidores da monoamino oxidase (IMAO), que retardam a degradação da dopamina. No caso do paciente que faz uso de IMAOs, alguns medicamentos devem ser evitados, como inibidores da recaptação da serotonina (fluoxetina, paroxetina, sertralina), antidepressivos tricíclicos e tetracíclicos (maproptilina, imipramina), meperidina, opiáceos, dextrometorfano e o triptofano. A associação da levodopa com inibidores da descarboxilase periférica (carbidopa e benzerazida) diminui a incidência de náuseas e vômitos e facilita a passagem da levodopa para dentro do cérebro.
Agonistas da dopamina
Os médicos às vezes usam essa família de medicamentos. Eles previnem o efeito liga-desliga da levodopa, mas infelizmente também têm efeitos colaterais graves (leia abaixo). Os agonistas da dopamina incluem, em particular, o pramipexol, o ropinirol, a apomorfina e a rotigotina, esta última usada como adesivo transdérmico.
A ação dos agonistas da dopamina é, como o nome sugere, agir como um agonista (que tem o mesmo efeito da dopamina) e, portanto, reduzir os sintomas do Parkinson. No entanto, os agonistas da dopamina parecem ser menos eficazes do que a levodopa.
Outros medicamentos
– A amantadina por vezes é prescrita por médicos para a doença de Parkinson leve e nos estágios iniciais da doença, conforme observado pela Mayo Clinic. A amantadina também pode ajudar com os movimentos involuntários (discinesia) causados pela levodopa.
-Os antiparkinsonianos inibidores da COMT, como entacapona ou opicapona, às vezes são usados com a levodopa (+ carbidopa) para aumentar sua eficácia, de acordo com a Mayo Clinic.
– Os anticolinérgicos (por exemplo, biperideno) são relativamente pouco usados contra a doença de Parkinson5.
Nota geral sobre medicamentos contra a doença de Parkinson:
– Em pessoas bastante jovens com doença de Parkinson, a terapia pode ser iniciada com agonistas da dopamina (por exemplo, pramipexol, ropinirol), mas com garantia de ter uma vantagem real sobre a levodopa. Por outro lado, em pessoas idosas com Parkinson, os agonistas da dopamina geralmente levam a mais efeitos colaterais psiquiátricos (por exemplo, hipersexualidade) do que a levodopa6.
Cirurgia (Estimulação Cerebral Profunda)
Utiliza-se, às vezes, a cirurgia para tratar a doença de Parkinson, geralmente em pacientes que não respondem bem aos tratamentos medicamentosos. Principalmente em pacientes cujos tremores são bastante debilitantes. Eletrodos são colocados no cérebro para modular a estimulação, a eficácia desta técnica costuma ser excelente. Em inglês, falamos Deep Brain Stimulation (DBS). A cirurgia tem riscos, incluindo infecções e hemorragia cerebral, de acordo com a Mayo Clinic.
Células tronco
As células-tronco às vezes são oferecidas por certas empresas, especialmente as americanas. Mas de acordo com a Mayo Clinic, em julho de 2021, os tratamentos com células-tronco são muito caros e não curam a doença de Parkinson.
Tratamentos naturais
O CBD (composto de cannabis) não atua contra a doença de Parkinson, conforme resumido em 2021 pela Mayo Clinic em sua newsletter mensal de agosto de 2021. A instituição americana de referência estimou que nenhum estudo sério mostrou evidências da eficácia do CBD ou outras substâncias da cannabis na prevenção ou terapia da doença de Parkinson.
Dicas
Algumas dicas visam facilitar a vida do paciente com Doença de Parkinson:
– Para fazer a barba usem máquinas elétricas. Evitam-se os cortes das lâminas afiadas.
– Use lâmpadas de dormitório no quarto de cama, na casa de banho, na cozinha e no hall ou corredor. Isto evitará que o doente tropece em coisas, especialmente quando se levanta estremunhado ou com falta de sono.
– Mantenha os pisos livres de obstáculos. Evitar pequenos tapetes que podem originar escorregadelas e quedas. Se o doente tem dificuldades de coordenação, evite mobília frágil e com vidros. São perigosos se o doente se desequilibra e cai.
– Beba os líquidos por canudos, o que fortalecerá os seus músculos faciais.
– Use copos de papel ou plástico, o que evita os problemas de vidros partidos quando caem.
Há associações especializadas em cuidados para o paciente com Doença de Parkinson e empresas que dispõem de materiais específicos para os cuidados desses pacientes. É importante que o cuidador converse com um médico para saber dessas associações e empresas que possam facilitar as condições do portador da doença.
– Para combater a constipação, por vezes um sintoma da doença de Parkinson, coma bastante fibra. Você também pode tomar suplementos alimentares ricos em fibras, por exemplo, à base de psyllium.
– Um baixo nível de vitamina B12 no sangue pode ser responsável por um agravamento dos sintomas da doença de Parkinson7. Em pacientes com Parkinson, em particular, um baixo nível de vitamina B12 no sangue deve ser corrigido. Os pacientes devem tomar vitamina B12 como suplemento dietético ou como injeção.
Prevenção
– A Doença de Parkinson é idiopática e ainda não se sabe quais suas causas especificas, portanto, não há medidas preventivas nesse caso. Alguns estudos apontam que o uso de antioxidantes, como a vitamina E e vitamina C, ajudam a prevenir o estresse oxidativo e a degeneração dos neurônios. Além disso, a prática clinica aponta que o uso da selegilina no inicio da doença ajuda a retardar sua progressão. É importante que o médico esteja ciente antes do uso de qualquer medicamento.
– A prática de certos exercícios físicos pode ajudar a reduzir a progressão da doença de Parkinson, de acordo com um estudo (Parkinson’s Outcomes Project)8.
Fontes:
Mayo Clinic, “100 wichtige Medikamente (100 medicamentos importantes)” – Infomed (2020)
Pessoa responsável e envolvida na escrita deste arquivo:
Xavier Gruffat (farmacêutico e editor-chefe da Criasaude.com.br)
Créditos das fotos:
Criasaude.com.br, Fotolia.com, Adobe Stock
Última actualização:
21.10.2021
Bibliografia e referências científicas:
- Newsletter da Mayo Clinic, Mayo Clinic Health Letter, página 1, edição especial de agosto de 2021 falando sobre a doença de Parkinson
- Newsletter da Mayo Clinic, Mayo Clinic Health Letter, página 1, edição especial de agosto de 2021 falando sobre a doença de Parkinson
- Newsletter da Mayo Clinic, Mayo Clinic Health Letter, página 1, edição especial de agosto de 2021 falando sobre a doença de Parkinson
- “100 wichtige Medikamente (100 medicamentos importantes)” – Infomed (2020)
- Livro em alemão: Taschenatlas Pharmakologie (Atlas de farmacologia de bolso), Lutz Hein – Jens W. Fischer, 8ª edição (8. Auflage), Thieme, 2020.
- “100 wichtige Medikamente (100 medicamentos importantes)” – Infomed (2020)
- Newsletter da Mayo Clinic, Mayo Clinic Health Letter, página 6, edição de outubro de 2021, discutindo em particular a vitamina B12, citando um estudo publicado em 2019 sobre a ligação entre a doença de Parkinson e a vitamina B12, editado pela Mayo Clinic
- Newsletter da Mayo Clinic, Mayo Clinic Health Letter, página 1, edição especial de agosto de 2021 falando sobre a doença de Parkinson